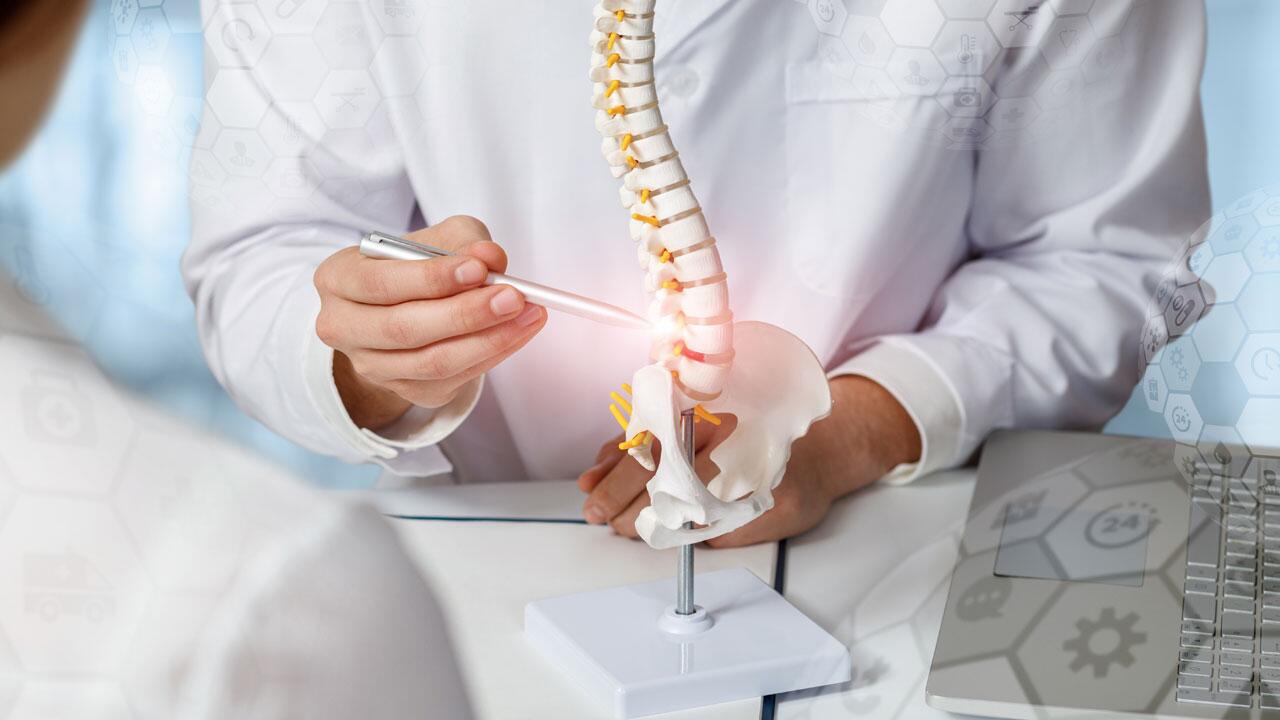
Oft sind Rückenschmerzen die Folgen von Verschleiß. Je älter wir werden, desto dünner werden die Bandscheiben. Die Gefahr steigt, dass sie verrutschen und auf den Nerv drücken, dass Wirbel gleiten oder sich der Wirbelkanal verengt. Auch wenn die Wirbelsäule in jungen Jahren anders wächst, als sie sollte, nutzt sie sich später schneller ab und schmerzt häufig. Lebenslange Rückenschmerzen plagen Menschen, die unter einer rheumatischen Krankheit leiden, etwa dem Morbus Bechterew. Für alle Rückenkrankheiten gilt: Es ist immer gut, die Rücken- und Bauchmuskeln zu stärken.
>> Hier erfahren Sie, mit welchen Sportarten Sie Ihre Rückenmuskulatur trainieren können.
Bandscheibenvorfall: Der Puffer verrutscht
Manchmal reicht eine falsche Bewegung, um einen Bandscheibenvorfall auszulösen. Eine Bandscheibe besteht aus einem äußeren Ring aus Faserknorpel und einem weichen Gallertkern, der Wasser speichert und wie ein Gelkissen wirkt. Mit Ausnahme der ersten beiden Halswirbel sind alle Hals-, Brust- und Lendenwirbel durch Bandscheiben miteinander verbunden. Sie puffern jeden Stoß ab und sorgen dafür, dass die Wirbelsäule beweglich ist. Wird die Bandscheibe belastet, verliert sie Flüssigkeit und wird dünner; wird sie entlastet, nimmt sie wieder Flüssigkeit auf und wird dicker.
Bei einem Bandscheibenvorfall verlagert sich die Bandscheibe über die Grenzen des Wirbelkörpers hinaus. Bleibt der Faserring heil, dann ist das eine Bandscheibenvorwölbung, auch Protrusion genannt. Von einem echten Bandscheibenvorfall, einer Extrusion, spricht man, wenn die äußere Faserhülle reißt und Bandscheibengewebe austritt. Manchmal lösen sich Teile des Bandscheibengewebes und treten in den Wirbelkanal aus. Diese Teile nennt man Sequester, deshalb spricht man dann von einem sequestrierten Bandscheibenvorfall.
Symptome eines Bandscheibenvorfalls: Nicht jeder Vorfall schmerzt
Bandscheibenvorwölbungen und -vorfälle können unbemerkt bleiben. Das zeigen Studien an Erwachsenen ohne Rückenschmerzen, die im Kernspintomografen untersucht wurden. Bei mehr als der Hälfte der Untersuchten hatte sich eine Bandscheibe vorgewölbt, bei 20 Prozent waren bereits Schichten der Faserhülle gebrochen, ja sogar Gallertmasse in das umliegende Gewebe gelangt, ohne Beschwerden zu verursachen. Ob die Schmerzfreiheit der starken Rückenmuskulatur zu verdanken ist oder mit dem Bindegewebe, den sogenannten Faszien, zu tun hat, ist ungeklärt. Gefährlich wird es, wenn Menschen Rückenschmerzen und gleichzeitig einen Bandscheibenvorfall haben, der aber nicht die Ursache der Schmerzen ist. Dann besteht die Gefahr einer Fehlbehandlung, zum Beispiel einer unnötigen Operation.
Ein höllischer stechender Schmerz im Kreuz, wie Frank ihn erlebt hat, ist ein Symptom für einen Bandscheibenvorfall im Bereich der Lendenwirbel. Er kann ganz plötzlich auftreten, wenn der Betroffene etwas Schweres hochhebt. Er geht dann automatisch in eine Schonhaltung, weil jede Bewegung unerträglich scheint. Prompt reagieren die Rückenmuskeln. Sie verspannen und verhärten sich. Der Rücken fühlt sich steif an.
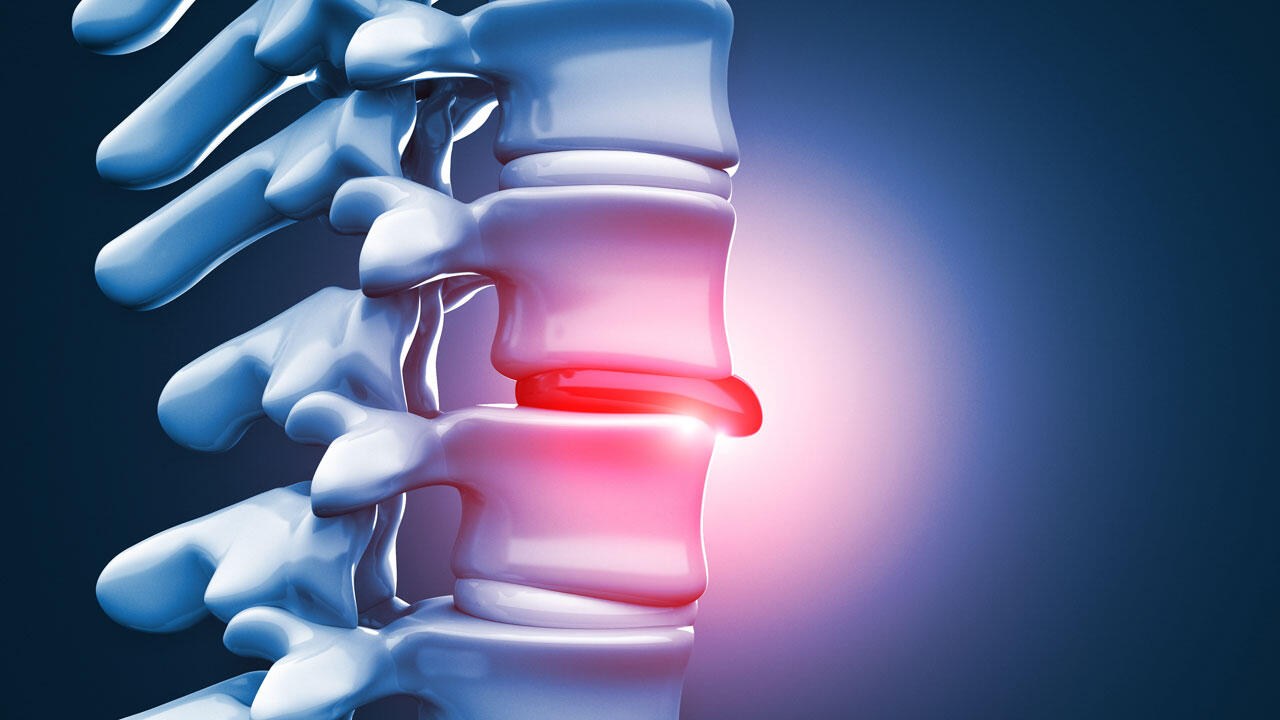
Heftige Rückenschmerzen treten dann auf, wenn die Bandscheibe auf Nervenwurzeln drückt, die den Rückenmarkskanal verlassen. Die meisten Bandscheibenvorfälle - etwa zwei Drittel - treten in der Lendenwirbelsäule auf. Also dort, wo sich die Nerven, die im Wirbelkanal verlaufen, zum dicksten Nerv verbinden - dem Ischiasnerv. Er versorgt die Beine. Wird er gequetscht, strahlen die Schmerzen über ein Bein bis in den Fuß aus. Diesen Schmerz nennt man Ischialgie. Der gereizte Nerv kann auch Kribbeln oder Taubheitsgefühle auslösen.
Bandscheibenvorfälle an der Halswirbelsäule schmerzen heftig im Nacken und zwingen dazu, ihn steif und schief zu halten. Die verrutschte Bandscheibe kann auch auf die Nervenwurzeln drücken, die Schultern und Arme versorgen. Dann läuft der Schmerz von der Schulter über den Arm bis zur Hand. Arme und Schultern können kribbeln oder sich anfühlen, als ob Ameisen darüber laufen. Im schlimmsten Fall führt der Bandscheibenvorfall zu Lähmungen. Frauen erwischt es häufiger am Hals als Männer.
Ursache für den Bandscheibenvorfall: Meist Verschleiß
Mit den Jahren verlieren die Bandscheiben ihre Fähigkeit, Wasser zu binden; sie werden dünner und büßen ihre Elastizität ein. Sie können nun leichter verrutschen. Zudem wird der Faserring spröde und rissig und kann leichter reißen.
Dieser Prozess ist, wie alle Alterungsprozesse, unvermeidlich. Etwa ab dem 30. Lebensjahr weist fast jeder Mensch degenerative Veränderungen seiner Bandscheiben auf, was nicht heißt, dass er unter Schmerzen leidet. Schätzungsweise ein bis zwei Prozent aller Menschen bekommen in ihrem Leben irgendwann einmal Rückenschmerzen, die auf einen Bandscheibenvorfall zurückzuführen sind. Im Alter von 50 bis 59 Jahren ist die Wahrscheinlichkeit am höchsten, zum ersten Mal an einem Bandscheibenvorfall zu erkranken.
Keine Frage: Wer jahrelang schwere Lasten hebt und schleppt oder in gebückter Haltung arbeitet, kann sich die Bandscheiben kaputt schuften. Auch wer sein Leben lang einen ständig schwingenden Bagger fährt, ist stark gefährdet. Diese Risiken sind gesetzlich anerkannt. Ob aber jahrelanges Sitzen den Verschleiß der Bandscheibe beschleunigt, ist auch eine Frage der starren oder falschen Haltung, der Stärke der Muskulatur und der Sitzgelegenheit.
Sicher ist: Es begünstigt einen Bandscheibenvorfall, wenn die Wirbelsäule dauerhaft fehl- und überbelastet ist. Das passiert leicht bei Übergewicht. Auch ein Mangel an Bewegung ist schädlich. Häufig sind dann die Bauch- und Rückenmuskeln, die den Rücken stabil und beweglich halten, zu schwach.
Diagnose eines Bandscheibenvorfalls: Bilder nur im Notfall
Ob die Schmerzen von einem Bandscheibenvorfall verursacht sind, kann nur der Arzt klären. Ein erstes Bild macht er sich, indem er fragt, ob die Schmerzen in Beine oder Arme ausstrahlen, ob sie kribbeln oder sich taub anfühlen, ob es beim Husten oder Niesen besonders schmerzt. Er tastet den Rücken ab, sucht druckempfindliche Stellen und verhärtete Muskeln. Dann prüft er die Reflexe und checkt, ob die Beine oder Arme Berührungen wahrnehmen. Er testet, ob es dem Betroffenen möglich ist, auf den Zehen oder Hacken zu gehen, und ob die Nerven Signale weiterleiten. So findet er meistens heraus, ob ein Bandscheibenvorfall vorliegt, und wenn ja, zwischen welchen Wirbeln. Bei Frank P. war der Fall schnell klar. Der Orthopäde bat ihn, sich auf den Rücken zu legen, nahm seinen Fuß und hob das Bein. "Bei der kranken Seite springst du vor Schmerz von der Liege", erinnert sich Frank. Auf eine Röntgenaufnahme hat er verzichtet.
Auch wenn Röntgenaufnahmen üblich sind und viele Patienten sie wünschen: Nötig sind sie so gut wie nie. Auf den Bildern lässt sich wenig erkennen. Bei schweren Bandscheibenvorfällen bringen eine Computertomografie oder eine Magnetresonanztomografie weitere Klarheit über Bandscheibe, Nerven und Rückenmark. Diese Untersuchungen sind notwendig, wenn die Symptome eine Operation nahelegen oder Verdacht auf einen Tumor besteht.
Therapie beim Bandscheibenvorall: Schmerz lindern, Rücken stärken
Bewegen, bewegen, bewegen. Dieser Rat einer Freundin klang Frank P. im Ohr, als der Arzt ihn endlich mit einem starken Schmerzmittel von seiner Qual befreit hatte. Er entschied sich für eine erweiterte ambulante Physiotherapie: Massagen, Sporttherapie, um seine Rücken- und Bauchmuskeln zu stärken, Rückengymnastik, um zu lernen, wie er rückengerecht sitzen, stehen und liegen kann. Zwei Monate war er krankgeschrieben, die Schmerzmittel begleiteten ihn ein Jahr lang.
Die Therapie eines Bandscheibenvorfalls beginnt mit Schmerzmitteln. So durchbrechen die Patienten den Teufelskreis, der vom Schmerz zur Schonhaltung, zur Muskelverspannung und zu erneutem Schmerz führt. Schmerzmittel verhindern auch, dass das Gehirn den Schmerz lernt und er chronisch wird. Vom Liegen raten Ärzte heute ab. Sie empfehlen stattdessen, aktiv zu bleiben und normalen Tätigkeiten nachzugehen. Werden die Schmerzen stark, dann hilft zwischendurch eine Stufenlagerung: Die Beine werden im 90-Grad-Winkel auf einen Hocker gelegt.
Die konservative Therapie setzt oft an mehreren Punkten an. Manuelle Therapien wie Massagen lockern verspannte Muskeln. Auch Wärme kann Verspannungen lösen. Gegen Nervenreizungen hilft dagegen eher Kälte. Diese Therapien beschleunigen zwar nicht die Genesung, Patienten empfinden sie aber als wohltuend. Manche erleben auch Akupunktur als schmerzlindernd. Gleichzeitig sollten die Betroffenen ihren Rücken stärken. Bei Physiotherapeuten, manchmal ihm Rahmen eines Rehabilitationsprogramms, lernen sie, künftige Fehl- und Schonhaltungen zu vermeiden und ihre Rücken- und Bauchmuskulatur zu kräftigen. Mit dieser Therapie lassen sich etwa 90 Prozent aller Bandscheibenvorfälle behandeln. Ist der Bandscheibenvorfall an einer gut durchbluteten Stelle unter dem sogenannten hinteren Längsband aufgetreten, dann kann sich das ausgetretene Gallertgewebe sogar ganz auflösen. Drückt der Vorfall in den Wirbelkanal, bleibt er. Solange er nicht auf die Nervenwurzel drückt, ist das kein Problem.
Wenn Lähmungen auftreten, Blase oder Darm nicht mehr richtig funktionieren oder ein Muskel immer schwächer wird, dann muss operiert werden. Der Operateur entfernt das vorgefallene Bandscheibengewebe und verschafft dem Nerv wieder Platz. So kann die Entzündung abklingen. Wenn der Arzt eine Operation empfiehlt, weil die Schmerzen unerträglich sind oder nach anderen Behandlungen nicht abklingen, dann ist es sinnvoll, eine Zweitmeinung einzuholen. Es muss sicher sein, dass die Schmerzen wirklich vom Bandscheibenvorfall herrühren, und die Risiken einer Operation sollten sorgsam abgewogen werden.
Einem Bandscheibenvorfall vorbeugen: Viel bewegen
Nie wieder ein Bandscheibenvorfall. Dieses Glück wird vermutlich nur denjenigen zuteil, die aktiv etwas für den Rücken tun. Die vorbeugende Wirkung von Bewegung ist belegt. Gut ist alles, was die Wirbelsäule entlastet und die Rumpfmuskeln stärkt: ein gesundes Körpergewicht, viel Bewegung, keine Überlastungen. Sanfte Ausdauersportarten wie Wandern, Nordic Walking oder Schwimmen sind gut, außerdem ein gezieltes Krafttraining für die Bauch- und Rückenmuskeln.
Ischialgie: Gereizte Nerven
Bei einer Ischialgie sind die Wurzeln des Ischiasnerves gereizt. Sie treten aus dem Wirbelkanal der unteren Lendenwirbel aus, bilden zunächst ein Geflecht, das sich dann zum Ischiasnerv verbindet. Dieser längste Nerv des Körpers zieht sich vom Gesäß über die Rückseite der Oberschenkel bis in die Kniekehlen. Dort teilt er sich in zwei Nervenstränge, die bis zu den Füßen reichen. Ischialgie ist eine Folge anderer Krankheiten wie Bandscheibenvorfall oder Spinalkanalstenose. In den meisten Fällen entsteht die Reizung, wenn eine Bandscheibe verrutscht ist und auf eine oder mehrere Nervenwurzeln drückt. Auch ein verengter Wirbelkanal kann eine Reizung auslösen. In diesem Fall drücken knöcherne Wirbelauswüchse gegen die Nervenwurzeln. Schließlich können Ischiasschmerzen auch entstehen, wenn die Rückenmuskulatur stark verspannt ist.
Symptome einer Ischialgie
Die Reizung führt zu ziehenden und reißenden Schmerzen, die vom Gesäß über die Rückseite des Oberschenkels bis zur Kniekehle und manchmal bis zum Fuß ausstrahlen. Husten, Niesen oder Pressen verstärken den Schmerz. Die Haut kann kribbeln oder sich taub anfühlen. In den meisten Fällen ist nur ein Bein betroffen.
prüfen, ob die Lendenwirbelsäule in alle Richtungen beweglich ist und der Brustkorb sich bei der Einatmung genug weiten kann. Dann wird er versuchen zu klären, ob eine Entzündung für die Bewegungseinschränkungen verantwortlich ist. Ein Hinweis kann sein, dass der Übergang zwischen Wirbelsäule und Becken schmerzt, sobald der Arzt Druck ausübt. Ferner wird er nach Schwellungen oder weiteren entzündlichen Krankheiten fragen.
Bei Verdacht können Blutuntersuchungen Hinweise auf Entzündungen geben und HLA-B27 nachweisen. Am besten lassen sich Entzündungen an Knochen und Weichteilen mit einer Magnetresonanztomografie erkennen. Veränderungen an den Knochen kann man schon auf einem Röntgenbild erkennen. Ist auf dem Bild eine aktive Entzündung der Wirbelsäulengelenke zu erkennen oder sind gar Knochenveränderungen sichtbar und gibt es zwei weitere Zeichen für Spondyloarthritis, dann liegt in 80 Prozent der Fälle eine Erkrankung vor.
Therapie einer axialen Spondyloarthritis
Ziel der Therapie ist es, die Schmerzen zu lindern und die Beweglichkeit zu erhalten. Wird die Krankheit früh erkannt, gilt es, zu verhindern oder zumindest zu verzögern, dass sich Knochenbrücken bilden. Entzündungshemmende Schmerzmittel bekämpfen die Gelenkentzündungen und die Schmerzen. Spezielle Bewegungsprogramme, Walken oder Wassergymnastik sollten regelmäßig gemacht werden. Empfehlenswert sind auch Entspannungstechniken wie autogenes Training, Yoga, Tai-Chi und Qigong. Selbsthilfegruppen helfen, die Krankheit besser zu bewältigen.
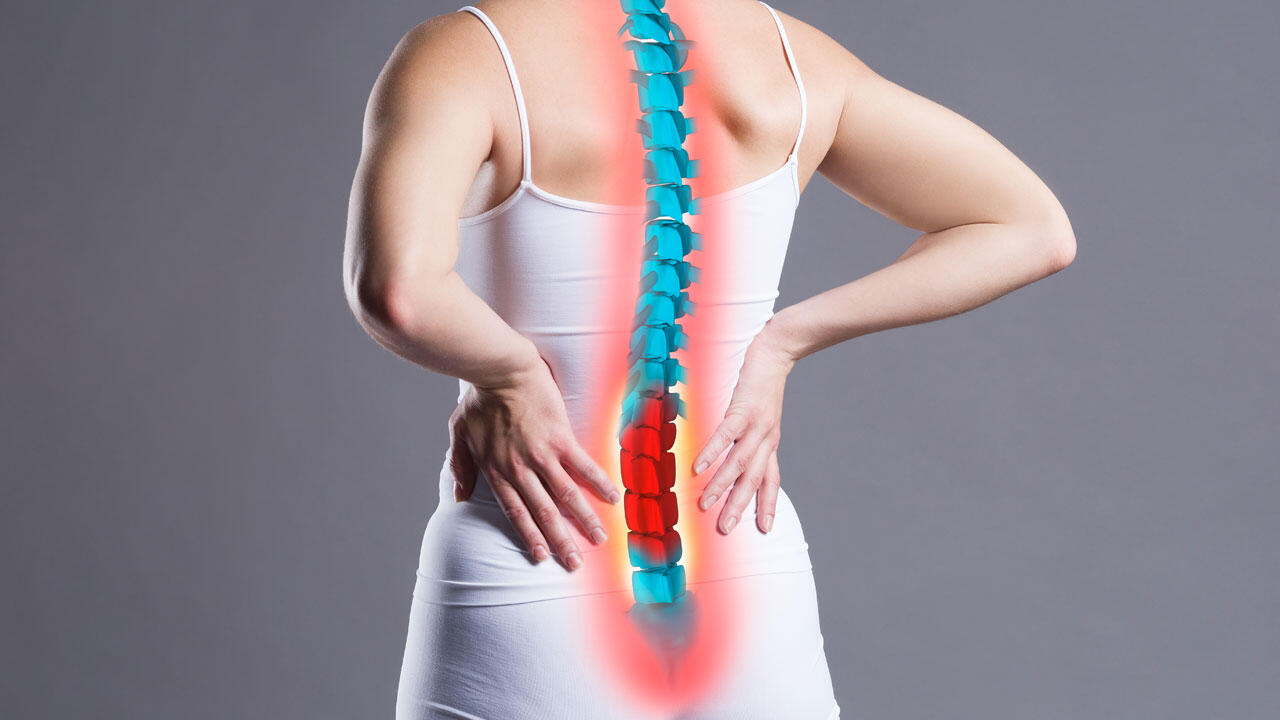
Diagnose einer Ischialgie
Im Gespräch fragt der Arzt, wie sich die Schmerzen anfühlen und wo sie auftreten oder ob Kribbeln oder Taubheitsgefühle auftreten. Ob die Schmerzen tatsächlich vom Ischiasnerv herrühren, klärt er, indem er Nervendehnungsschmerzen auslöst. Der Patient liegt auf dem Rücken, er hebt sein gestrecktes Bein. Wenn schon bei einem Winkel von 45 Grad die bekannten Schmerzen ins Bein ziehen, ist der Fall klar. Man nennt das Lasègue-Zeichen. Lässt sich das Bein noch höher heben, bevor es im Rücken schmerzt, dann muss die Ursache eine andere sein. Noch etwas fieser ist das Bragard-Zeichen. Dabei wird das Bein gehoben und zusätzlich der Fuß nach vorn gebogen. Auch das tut dem Ischiasnerv sehr weh.
Auf den Zehen stehen und gehen, auf den Hacken stehen und gehen, auf einem Bein stehen - solche Bewegungen zeigen, ob der Ischiasnerv die Befehle zur Bewegung noch richtig weiterleitet und welche Nervenwurzeln in Bedrängnis sind. Der Arzt streicht über das Bein, um zu klären, ob Empfindungsstörungen aufgetreten sind. Schließlich überprüft er die Reflexe. Nur wenn die Schmerzen sehr stark sind oder bereits Lähmungen und Empfindungsstörungen auftreten, empfiehlt sich ein bildgebendes Diagnoseverfahren wie eine Computer- oder Magnetresonanztomografie. Auf den Bildern lassen sich ein Bandscheibenvorfall oder eine Spinalkanalstenose gut erkennen.
Therapie einer Ischialgie
Sogar heftige Ischiasschmerzen klingen oft von selbst wieder ab. In dem meisten Fällen reicht eine konservative Therapie: Schmerzmittel und Mittel, die die Muskeln entspannen, nehmen die Angst vor Bewegungen. Es ist wichtig, aktiv zu bleiben, um Muskeln und Knochen nicht zu schwächen. Physiotherapie kann die Beweglichkeit fördern und den Anstoß geben, die Muskeln regelmäßig zu trainieren. Werden die Schmerzen zu stark, dann bringt eine Stufenlagerung Entlastung: Auf den Rücken legen und die Unterschenkel so ablegen, dass Unter- und Oberschenkel einen 90-Grad-Winkel bilden. Bei starken Schmerzen können auch Injektionen Linderung bringen. Dauern starke Ischiasbeschwerden länger als sechs Wochen und ist klar, dass ein Bandscheibenvorfall die Ursache ist, dann kann eine Operation sinnvoll sein.
Vorbeugung einer Ischialgie
Wer eine Ischialgie durchgestanden hat, sollte am Ball bleiben. Es ist wichtig, die Rückenmuskulatur zu stärken und den Alltag rückenfreundlich zu gestalten. Richtiges Sitzen, Heben und Tragen kann man lernen, ebenso Übungen, die Verspannungen lösen und Fehlhaltungen vorbeugen.
Ischialgie oder Hexenschuss?
Wer vor Schmerzen kaum kriechen kann, denn kümmert es nicht, ob er unter Ischialgie oder Hexenschuss leidet. Der Schmerz soll nur noch aufhören. Tatsächlich werden die beiden Begriffe oft verwechselt. Ein reiner Hexenschuss, auch Lumbago oder Lendenlähmung genannt, ist meist harmlos. Die Ursache sind in der Regel verspannte, verhärtete Muskeln im Kreuz oder eine verminderte Beweglichkeit einzelner Rückenwirbel. Beim Hexenschuss kommt der heftige Schmerz schlagartig. Wer Getränkekisten die Treppe hochgewuchtet hat, stundenlang in gebückter Haltung im Garten gearbeitet und sich dabei noch die Muskeln unterkühlt hat oder sich einfach ruckartig verdreht, den kann es erwischen: Plötzlich schießen höllische Schmerzen in den Rücken. Um weitere Pein zu verhindern, blockieren die Muskeln erst recht. Mitunter strahlen die Schmerzen ins Bein, man nennt das Lumboischialgie. Aufrichten scheint in jedem Fall unmöglich. In gebückter Haltung schleppen sich die Leidenden bis zum nächsten Sofa.

Das macht die Sache nicht besser. Im akuten Stadium kann Wärme helfen, die Muskeln zu entspannen. Liegen, schonen und hoffen aber verhindert eine schnelle Genesung. Was hilft, ist Bewegung, etwa spazieren gehen. So lockern sich die Muskeln und die Wirbel werden wieder beweglicher. Vielfach werden rezeptfreie Schmerzmittel empfohlen, damit Kreuzschmerzgeplagte schnell wieder aktiv werden.
Halten die Schmerzen länger als drei Tage an, dann ist ein Arztbesuch fällig. Der Arzt kann eventuell eine Spritze geben, um die Schmerzen zu lindern und die Muskeln zu entspannen. Er kann auch prüfen, ob nicht doch etwas Ernsthafteres, etwa ein Bandscheibenvorfall, die Schmerzen verursacht.
Skoliose: Seitwärts verkrümmte Wirbelsäule
Bei einer Skoliose wachsen einzelne Wirbelkörper auf einer Seite langsamer als auf der anderen. Dadurch krümmt sich die Wirbelsäule langsam seitwärts und die Wirbelkörper verdrehen sich. Skoliosen werden meistens während des pubertären Wachstumsschubs entdeckt. Etwa drei bis vier Prozent der Sechzehnjährigen leiden unter einer leichten Skoliose, bei der sich die Wirbelsäule bis zu 20 Grad krümmt. Stärkere Verkrümmungen kommen bei Mädchen viermal häufiger als bei Jungen vor. Die Ursache ist in 90 Prozent der Fälle unbekannt.
Symptome einer Skoliose
Die Verkrümmung tut den Betroffenen meistens nicht weh. So fällt es eher den Eltern oder anderen nahestehenden Personen auf, dass die Wirbelsäule des Kindes schief ist. Im fortgeschrittenen Stadium kann es sein, dass eine Schulter oder eine Hüftseite höher steht, ein Schulterblatt vorspringt oder ein Rippenbuckel sichtbar wird, sobald sich das Kind nach vorn beugt. Rückenschmerzen melden sich erst später, etwa ab dem 35. Lebensjahr, wenn die Fehlstellung zu Verschleiß geführt hat.
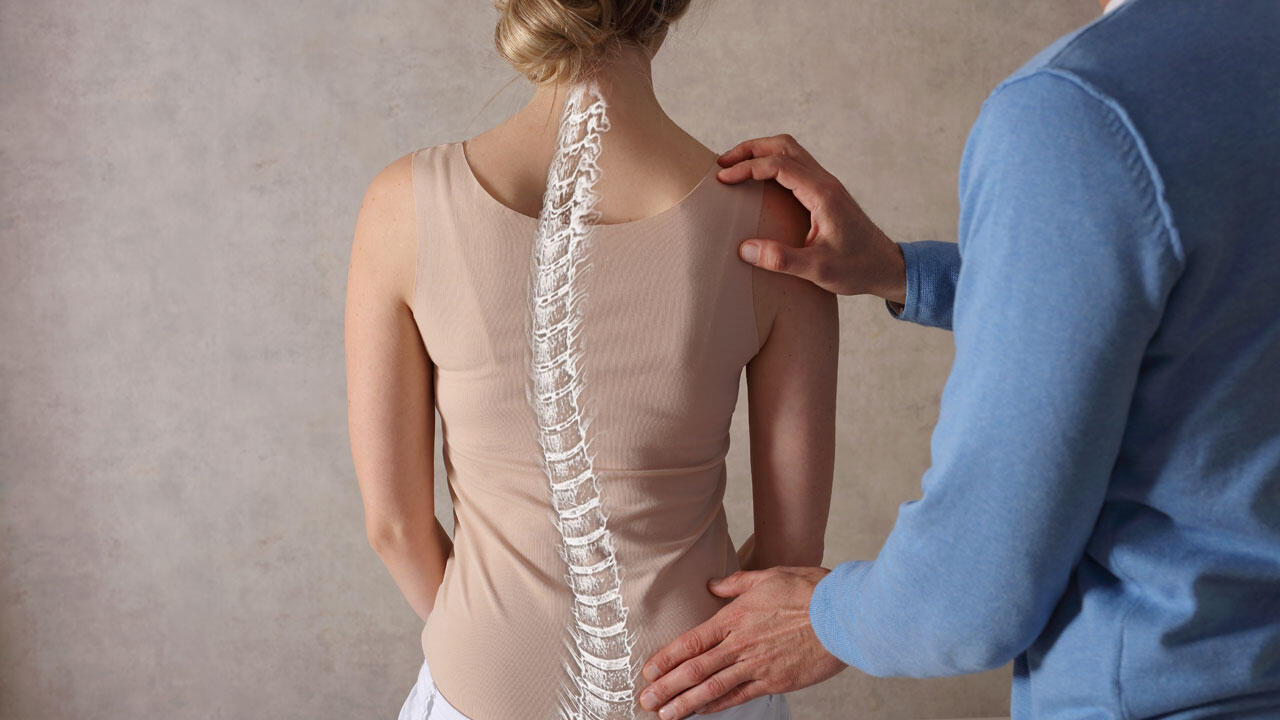
Diagnose einer Skoliose
Der Arzt sieht und ertastet, ob die Dornfortsätze an den Wirbeln eine senkrechte Linie bilden oder zur Seite laufen und ob die Schultern auf gleicher Höhe sind. Beugt sich das Kind mit durchgedrückten Knien und lockeren Armen nach vorn, so kann der Arzt erkennen, ob die Rippen einen Buckel bilden oder ob sich an den Lenden eine Wulst bildet. Klarheit über die Stärke und den Verlauf der Verkrümmung bringt eine Röntgenuntersuchung.
Therapie einer Skoliose
Ist die Wirbelsäule nur bis etwa 20 Grad seitlich gekrümmt, dann reicht es oft schon, den weiteren Verlauf zu beobachten - so lange, bis der Jugendliche nicht mehr wächst. Zusätzlich kann spezielle Krankengymnastik die Muskeln stärken. Krümmt sich die Wirbelsäule bis zu 50 Grad, dann führt kein Weg an einem Korsett vorbei. Es zwingt die Wirbelsäule, in die richtige Richtung zu wachsen. Die jungen Patienten müssen es täglich tragen. Zusätzlich müssen sie regelmäßig ihre Muskeln trainieren, damit sie nicht erschlaffen. Die Qual hat erst ein Ende, wenn das Wachstum abgeschlossen. Aber sie lohnt sich. Ist das Rückgrat über 50 Grad gebogen, dann ist möglicherweise eine Operation notwendig. Dabei korrigieren die Operateure die Krümmung und versteifen einzelne Segmente der Wirbelsäule. Danach folgt eine physiotherapeutische Nachbehandlung.
Vorbeugung einer Skoliose
Die Skoliose lässt sich nicht verhindern, wohl aber beeinflussen. Daher ist es wichtig, sie so früh wie möglich zu erkennen. Da sich die meisten Skoliosen während der Wachstumsschübe zwischen neun und zwölf Jahren entwickeln, sollten Eltern die Vorsorgeuntersuchungen in diesem Alter nicht versäumen. Sie können zwischendurch auch selbst den Rücken des Kindes mit dem Vorbeugetest überprüfen. Wölben sich die Rippen auf einer Seite, sollten ein Orthopäde das Kind oder den Jugendlichen untersuchen.
Wirbelgleiten: Gegeneinander verschoben
Wenn sich zwei Wirbel gegeneinander verschieben, spricht man vom Wirbelgleiten. Betroffen ist fast immer die Lendenwirbelsäule. Dort gleitet meistens der vorletzte Wirbel auf dem letzten nach vorn. Echtes Wirbelgleiten ist nur möglich, wenn der Wirbelbogen einen Spalt bildet. Dieser Spalt ist in den meisten Fällen angeboren. In diesen Fällen ist der Wirbelkörper nicht richtig mit dem Wirbelbogen zusammengewachsen. Der Wirbel wird dann nur durch Muskeln und Bänder zusammengehalten. Der Spalt kann auch entstehen, wenn der Wirbelbogen bricht. Kinder sind besonders gefährdet, vor allem wenn sie Sportarten wie Kunstturnen, Speerwerfen oder Delfinschwimmen ausüben.
Wirbelgleiten kann auch die Folge von Verschleiß sein. Durch jahrelange Belastung verliert die Bandscheibe an Flüssigkeit und wird dünner. Dadurch erschlaffen die Bänder, und die Wirbel haben Spielraum, sich zu verschieben.
Symptome eines Wirbelgleitens
Wirbelgleiten schmerzt anfangs nur selten. Bei Kindern wird es meistens nur durch Zufall auf einem Röntgenbild entdeckt. Lässt allerdings eine schwache Rumpfmuskulatur den Wirbeln Spiel, dann belastet das die kleinen Gelenke und die Bänder. Die Rückenmuskulatur kann mit schmerzhaften Verspannungen reagieren. Auch gereizte Nerven können Schmerzen in der Lendenwirbelsäule verursachen. Rutscht der Wirbel so weit vor, dass er Nerven einengt, dann können auch Taubheits- oder Schwächegefühle entstehen, im schlimmsten Fall Blasen- und Darmstörungen.
Diagnose eines Wirbelgleitens
Die körperliche Untersuchung bringt höchstens Anhaltspunkte. Erkennen kann man das Wirbelgleiten auf einer seitlichen Röntgenaufnahme, einen defekten Wirbelbogen auf einer Schrägaufnahme der Lendenwirbelsäule. Eine Magnetresonanztomografie ist nur nötig, wenn die Nerven, Bandscheiben und Bänder näher untersucht werden sollen.
Therapie eines Wirbelgleitens
Entscheidend ist eine gut trainierte Rumpfmuskulatur, denn sie kann die Wirbel wie ein Korsett an ihrem Platz halten. Regelmäßige Übungen sind daher unerlässlich. Zusätzlich sind Sportarten wie Rückenschwimmen oder Nordic Walking empfehlenswert. Bei starken Schmerzen können vorübergehend Schmerzmittel helfen. Verspannungen lösen sich durch Wärme und eventuell durch Massagen. Eine Operation ist nur dann notwendig, wenn die Nerven bedrohlich gequetscht sind. Dabei werden der Wirbelkanal geweitet und die Wirbel durch Implantate miteinander verbunden.
Fibromyalgie: Schmerzhafte Verspannungen
Unter einer Fibromyalgie versteht man einen Fasermuskelschmerz. Betroffene haben starke Schmerzen und Muskelverspannungen am gesamten Körper. Besonders charakteristisch sind Schmerzen an Rücken, Armen und Beinen. In den westlichen Industrienationen leiden etwa zwei bis vier Prozent der Bevölkerung an Fibromyalgie, deutlich mehr Frauen als Männer. Die meisten sind 40 bis 60 Jahre alt.
Die Ursache der Fibromyalgie ist nicht geklärt. Wissenschaftler gehen davon aus, dass die Krankheit auf unterschiedliche Belastungen zurückzuführen ist: Veranlagung, anhaltenden Stress, seelische und körperliche Traumata. Bei Betroffenen lassen sich Störungen in der Schmerzverarbeitung oder der Stresshormonregulation nachweisen. Ob sie Ursache oder Folge der Fibromyalgie sind, ist bisher nicht geklärt. Zweifel an den bisherigen Erklärungsversuchen äußerte im März 2013 die Wissenschaftlerin Nurcan Üceyler von der Neurologischen Klinik des Würzburger Universitätsklinikums. Sie und ihr Team hatten nach Auslösern der Muskelschmerzen gesucht und dabei Schädigungen an kleinen Nervenfasern gefunden. Darüber berichteten sie in der Fachzeitschrift Brain: Die Wissenschaftler hatten 35 Patienten untersucht. 25 davon litten an Fibromyalgie und hatten Depressionen. Zehn weitere waren an Depression erkrankt, hatten aber keine Muskelschmerzen. Bei den Fibromyalgie-Patienten konnten die Wissenschaftler Schädigungen an kleinen Nervenfasern nachweisen, die Schmerzen leiten und in der Haut enden; bei den schmerzfreien depressiven Patienten waren die Nervenfasern so intakt wie bei gesunden Menschen. Nurcan Üceyler nennt diese Entdeckung einen "Paradigmenwechsel". Sie wurde für ihre Forschung im Mai 2014 mit dem Wissenschaftspreis der Sertürner Gesellschaft Einbeck ausgezeichnet, die besondere Leistungen in der Schmerzforschung würdigt.
Symptome einer Fibromyalgie
Starke Schmerzen treten in mehreren Körperregionen auf: im Nacken, im oberen oder mittleren Rücken oder im Kreuz, gleichzeitig am Brustkorb oder Bauch sowie in beiden Armen und Beinen. Manche erleben die Schmerzen wie starken Muskelkater, andere nennen sie brennend, schneidend oder bohrend. Bestimmte Punkte an den Sehnenansätzen reagieren schon bei leichtem Druck mit Schmerzen, die sich in die gesamte umliegende Region erstrecken können. Begleitet werden die Schmerzen häufig von einer Reihe von Symptomen, darunter Schlafstörungen, Erschöpfung, Morgensteifigkeit, Niedergeschlagenheit, Schwellungen von Händen, Füßen und Gesicht, empfindlichen Augen und Geräuschempfindlichkeit.
Diagnose einer Fibromyalgie
Der Arzt klärt die medizinische Vorgeschichte, aktuelle körperliche und seelische Beschwerden und fragt nach Medikamenten, die der Patient einnimmt. Es folgen eine körperliche Untersuchung und einige Laboranalysen. Mit Letzteren kann der Arzt zwar nicht die Fibromyalgie nachweisen, aber andere Krankheiten ausschließen. Einen Hinweis auf Fibromyalgie geben Druckpunkte, sogenannte Tenderpoints. Der Arzt drückt auf schmerzempfindliche Punkte an den Muskel- und Sehnenansätzen von Nacken, Hals, Schultern, Rippen, Oberarm, Becken, Hüften und Knien. Auf Fibromyalgie kann er schließen, wenn die Patienten schon bei leichtem Druck mit starken Schmerzen reagieren. Weitere Kriterien sind Schmerzen an Rumpf, Armen und Beinen, die länger als drei Monate dauern, und Begleitsymptome, unter denen die Patienten leiden. Bildgebende Verfahren sind unnötig.
Therapie einer Fibromyalgie
Es gibt kein Mittel der Wahl, vielmehr müssen die Betroffenen den Umgang mit der Krankheit lernen. So wird empfohlen, soziale Kontakte und Hobbys zu pflegen und mit vertrauten Menschen offen über die Krankheit zu sprechen. Auch leichtes Ausdauertraining, zum Beispiel Aquajogging, Walking oder Fahrradfahren, bringt Linderung, ebenso Entspannungstechniken wie Tai-Chi, Qigong oder Yoga. Es gibt kaum Schmerzmittel, die helfen. Die besten Erfolge erzielen Mediziner mit Antidepressiva. Sie hellen die Stimmung auf, entspannen und verbessern den Schlaf. Auch psychotherapeutische Begleitung und Selbsthilfegruppen können helfen, Schmerzen zu bewältigen und Stress zu vermeiden.
Morbus Scheuermann: Runder Rücken
Die Hände stecken lässig in den Hosentaschen, das Becken ist nach vorn geschoben, der Kopf hängt nach vorn. Diese Teenagerhaltung kann auf Morbus Scheuermann hinweisen. Dessen sichtbares Merkmal ist ein runder Rücken. Die Krankheit ist nach ihrem Entdecker, dem Dänen Holger Scheuermann, benannt. Sie erwischt nur junge Leute: Rund ein Fünftel aller Jugendlichen leidet darunter, doppelt so viele Jungen wie Mädchen. Der runde Rücken entsteht, weil die knorpeligen Grund- und Deckplatten sowie die Vorderkanten der Wirbelkörper nicht richtig wachsen. So entwickeln sich die Wirbel zu Keilen statt zu Würfeln. Dadurch krümmt sich die Wirbelsäule nach vorn. Auch die Bandscheiben verrutschen und drücken sich in den Wirbelkörper. Sobald die Jugendlichen ausgewachsen sind, steht die Krankheit still. Die Schäden aber bleiben.
Symptome von Morbus Scheuermann
Anfangs verläuft die Krankheit unbemerkt. Erst wenn sich die Wirbel verändern, verkrümmt sich die Wirbelsäule und der Rundrücken wird sichtbar. Viel seltener sind die Lendenwirbel deformiert. Dann wird der Rücken unten flach. Solange die Krankheit fortschreitet, leidet etwa die Hälfte der Betroffenen unter Rückenschmerzen. Im Erwachsenenalter nutzt sich die geschädigte Wirbelsäule schneller ab. Die Bandscheiben machen Probleme, die Beweglichkeit der Brustwirbelsäule ist eingeschränkt und der Rücken schmerzt häufig.
Diagnose von Morbus Scheuermann
Ob der Rücken rund ist, lässt sich schnell erkennen: Der Jugendliche kniet am Boden und rutscht mit den Händen soweit nach vorn, dass Arme und Wirbelsäule im Idealfall eine Gerade bilden. Wölbt sich die Wirbelsäule dagegen im Brustbereich nach oben, ist das ein Hinweis auf Morbus Scheuermann. Klarheit bringt auch eine seitliche Röntgenaufnahme. Darauf lässt sich erkennen, ob die Grund- und Deckplatten der Wirbelkörper geschädigt sind, die Wirbel bereits keilförmig sind und sich Bandscheiben in die Wirbelkörper geschoben haben. Mit einer speziellen Winkelmessmethode misst der Arzt, wie weit die Krankheit fortgeschritten ist.
Therapie von Morbus Scheuermann
Gut ist alles, was die Wirbelsäule entlastet und sie aufrichtet. Bei einer leichten Verkrümmung reicht gezieltes Muskeltraining, vor allem der Rücken- und Bauchmuskulatur. Ist der Rundrücken schon deutlich ausgeprägt, kann ein Korsett den Rücken in die richtige Haltung zwingen. Dann ist Durchhaltevermögen gefragt. Nur wenn sich ein Buckel bildet, ist eine Operation zu erwägen. Sie ist risikoreich und kommt erst infrage, wenn das Wachstum abgeschlossen ist.
Vorbeugung von Morbus Scheuermann
Kopf hoch, Brust raus, Bauch rein. Eine aufrechte Sitzhaltung entlastet die Wirbelsäule. Dafür müssen die Bauch- und Rückenmuskulatur regelmäßig trainiert werden. Die beste Sportart dafür ist Schwimmen. Gewichtheben oder Rudern dagegen sind kontraproduktiv. Gut ist es, die Schreibtischplatte anzuwinkeln und oft in Bauchlage zu lesen oder fernzusehen.
Spinalkanalstenose: Zu enger Wirbelkanal
Durch den Wirbelkanal, den sogenannten Spinalkanal, läuft das Rückenmark. Bei einer Spinalkanalstenose ist der Kanal zu eng. Dafür gibt es verschiedene Ursachen: Infolge von Verschleiß werden die Bandscheiben flacher, der Gallertkern dehnt sich aus und die Bandscheibe drückt gegen das Band, das den Wirbelkanal schützt. Durch den geringeren Abstand zwischen den Wirbeln werden auch die Bänder schlaff und verdicken. Als Gegenreaktion bilden die Wirbel knöcherne Auswüchse. In seltenen Fällen ist der Wirbelkanal von Geburt an sehr eng. Die Verengung bringt das Rückenmark in Bedrängnis. Die dort verlaufenden Nerven reagieren mit heftigen Schmerzen.
Symptome einer Spinalkanalstenose
Die Schmerzen melden sich allmählich. Anfangs fällt es nur schwer, längere Strecken zu gehen. Typisch ist, dass sich die Schmerzen bessern, wenn der Rumpf wie beim Radfahren nach vorn gebeugt ist. Im Laufe von Monaten oder Jahren verschlimmern sich die Schmerzen, sie strahlen in die Beine aus. Die können kribbeln oder sich taub anfühlen. Gehen ist kaum noch möglich. Im schlimmsten Fall gibt es Probleme beim Wasserlassen oder Stuhlgang.
Diagnose einer Spinalkanalstenose
Der Arzt untersucht die Reflexe und macht Tests, etwa die Rumpfbeuge. Sie ist meistens möglich, allerdings weichen die Dornfortsätze der Wirbel häufig nicht wie üblich auseinander. Klarheit bringt die Röhre. Mithilfe der Computer- oder der Magnetresonanztomografie lassen sich die Verengung und ihre Auswirkungen auf die Nerven gut darstellen. Diese Diagnosetechnik wird aber erst empfohlen, wenn die Beschwerden sehr stark sind, andere Therapien nicht wirken und Ausfallerscheinungen in den Beinen auftreten. Ob die Nerven bereits geschädigt sind, klärt eine neurologische Untersuchung.
Therapie einer Spinalkanalstenose
Sind die Nerven noch intakt, dann sind zunächst entzündungshemmende Schmerzmittel und Physiotherapie die Mittel der Wahl. Die Medikamente nehmen die Angst vorm Schmerz und helfen, den unteren Rücken zu entspannen. Spezielle Gymnastik stärkt die Rücken- und Bauchmuskulatur und entlastet die Lendenwirbelsäule. Manche Patienten empfinden auch ein Korsett als angenehm. Es hält die Wirbelsäule in einer schmerzarmen Position, sollte aber nur zeitweise getragen werden, damit die Muskeln nicht schlaff werden. Sind die Nerven entzündet, kann kurzfristig entzündungshemmendes Kortison gegeben werden. Ob es sinnvoll sein kann, eine Mischung aus Schmerzmitteln und entzündungshemmenden Mitteln in die Nähe des Wirbelkanals zu spritzen, ist fraglich. Sind die Nerven geschädigt, dann führt kein Weg an einer Operation vorbei. Insbesondere wenn Lähmungen auftreten, das Gehen schwerfällt oder der Stuhlgang starke Schmerzen bereitet, schafft eine Operation wieder Platz im Wirbelkanal.
Wirbelsäulenarthrose: Geschädigte Facetten
Die Gelenkfortsätze benachbarter Wirbel passen perfekt ineinander. Diese Verbindungen sind die Wirbelgelenke - die Facetten. Werden die Bandscheiben dünner und die Bänder schlaffer, dann steigt der Druck, der auf dem Gelenk lastet. Dadurch nutzen sich die Knorpel ab, sodass im schlimmsten Fall die Knochen aufeinander reiben. Das ist eine Wirbelgelenksarthose. Die Gefahr, dass die Knorpel verschleißen, ist groß, wenn die Wirbelsäule dauerhaft fehlbelastet wird oder durch Übergewicht überlastet ist und die Stützmuskulatur den Rücken nicht stabil hält. Einerseits kann das zu Gelenkentzündungen führen, andererseits können sich geschädigte Wirbelgelenke verkanten. Das nennt man Facettensyndrom. Sind die Gelenke geschädigt, dann neigt das Facettengelenk dazu, neuen Knochen zu bilden. Der kann die Nervenaustrittslöcher der Wirbelsäule einengen.
Symptome einer Wirbelsäulenarthrose
Veränderungen in den Facetten ziehen nicht automatisch Schmerzen nach sich. Relativ typisch sind Schmerzen in der Lendenwirbelsäule. Sie werden stärker, wenn die Wirbelsäule belastet wird, und besser, wenn man liegt. Sie verschlimmern sich auch, wenn man den Rumpf zurückbeugt. Die Schmerzen können auch in das Gesäß oder die Beine ausstrahlen. Sind die Wirbel blockiert, dann schmerzt es plötzlich und sehr heftig. Eine Facettengelenksarthrose kann auch an der Halswirbelsäule entstehen. Das führt zu Nackenschmerzen, die in die Unterarme und den oberen Rücken ausstrahlen können.
Diagnose einer Wirbelsäulenarthrose
Der Arzt prüft, ob sich der Schmerz verstärkt, wenn der Rumpf nach hinten gebogen ist. Und er klärt, ob die Schmerzen anders ausstrahlen als Ischiasschmerzen. Knöcherne Veränderungen an den Wirbelgelenken oder andere Wirbelsäulenschäden lassen sich mithilfe bildgebender Verfahren erkennen. Die sichere Diagnose ist heikel: In das betroffene Wirbelgelenk wird zunächst Kontrastmittel und dann ein Betäubungsmittel gespritzt. Löst die Injektion den bereits bekannten Schmerz aus und bessert sich der Schmerz unter Betäubung um mindestens 90 Prozent, dann ist das Wirbelgelenk der Verursacher. Die Injektion ist nicht risikofrei. So können sich die Nerven entzünden und lange schmerzen. Gelangt Betäubungsmittel ins Rückenmark, dann sind die Beine vorübergehend gelähmt. Außerdem kann das Kontrastmittel Allergien auslösen.
Therapie einer Wirbelsäulenarthrose
Ziel ist es, die Wirbelsäule zu stabilisieren. Dafür müssen Bauch- und Rückenmuskeln regelmäßig trainiert werden. Oft empfinden Betroffene Wärme als angenehm, weil sie schmerzhaft verspannte Muskeln lockert. Verschlimmern sich die Schmerzen bei Wärme, dann sind Gelenke möglicherweise entzündet. Das sollte abgeklärt werden. Manchen Schmerzgeplagten hilft auch Akupunktur. Gegen akute Schmerzen helfen schmerzstillende Medikamente. Lassen die Schmerzen nicht nach, wird mitunter ein miminalinvasiver Eingriff empfohlen. Dabei werden schmerzweiterleitende Nervenfasern am Wirbelgelenk verödet. Die Wirkung ist aber umstritten.
Osteoporose: Brüchige Knochen
Der Körper baut ständig altes Knochengewebe ab und neues auf und lagert dabei Mineralstoffe wie Phosphor und Kalzium ein. So bleiben die Knochen elastisch und bruchfest. Etwa ab dem 35. Lebensjahr nimmt die Knochenmasse jährlich um circa ein Prozent ab. Bei Osteoporose ist der Stoffwechsel gestört, das Knochengewebe wird viel zu schnell abgebaut. Dadurch kann nicht mehr ausreichend Kalzium eingelagert werden; die Knochen werden spröde und brüchiger.
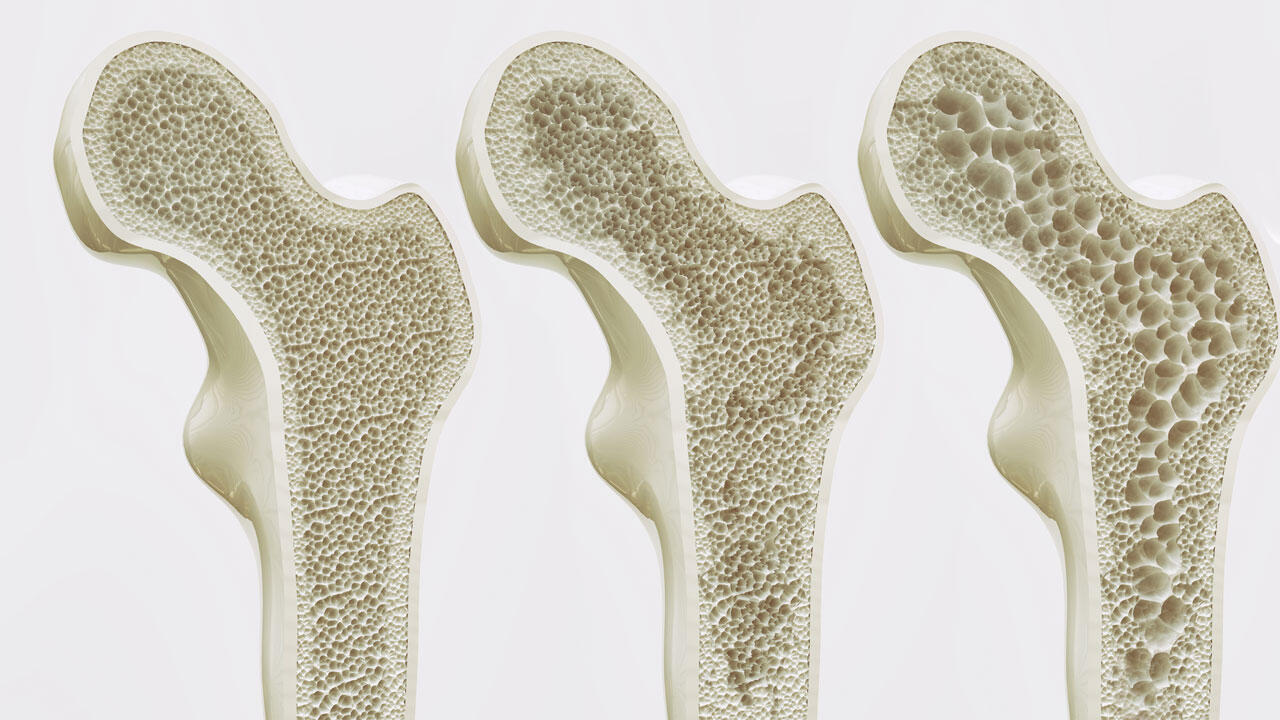
Osteoporose gilt als Volkskrankheit. 2013 veröffentlichte Daten der Techniker-Krankenkasse zeigten, dass bei 14 Prozent der über 50-jährigen Versicherten Osteoporose diagnostiziert war. Das sind hoch gerechnet 6,3 Millionen Osteoporose-Betroffene in Deutschland. Frauen leiden deutlich häufiger daran als Männer. Die Forschung hat über 20 Risikofaktoren festgestellt, darunter erbliche Anlagen, Alter, Geschlecht und Gewicht. Bei Frauen beschleunigt der sinkende Östrogenspiegel in den Wechseljahren den Abbau von Knochensubstanz. Sind sie zudem untergewichtig und erblich vorbelastet, steigt ihr Risiko. Allerdings können auch Bewegungsmangel, ungesunde Ernährung, Vitamin-D-Mangel, Alkohol, Nikotin und Medikamente das Risiko erhöhen, zum Beispiel die langfristige Einnahme kortisonhaltiger Arzneimittel.
Symptome von Osteoporose
Ein deutliches Warnzeichen sind Knochenbrüche. Betroffen sind meist Wirbel und Oberschenkelhals, aber auch Ober- und Unterarme. Wenn ein Wirbel bricht, treten plötzlich starke Schmerzen auf, die über Wochen anhalten. Muskelverspannungen infolge von Schonhaltungen verursachen zusätzliche Schmerzen. Ein offensichtliches Zeichen für Wirbelkörperbrüche ist es, wenn die Betroffenen mehr als vier Zentimeter kleiner werden. Häufig verändert sich die Körperhaltung: Der Rücken wird rund, der Bauch wölbt sich nach vorn.
Wer älter als 50 Jahre ist und einen Knochenbruch erleidet, sollte sich auf Osteoporose untersuchen lassen. Denn der erste Bruch verdoppelt das Risiko, dass wieder ein Knochen bricht. Tatsächlich, so warnten Orthopäden auf ihrem Jahreskongress 2012, wird nicht einmal einem Fünftel der Patienten mit Knochenbrüchen eine Osteoporoseuntersuchung und -behandlung angeboten. Dabei könne man durch gezieltes Training das Risiko eines weiteren Bruchs senken.
Diagnose einer Osteoporose
Der Arzt erkundigt sich bei entsprechenden Beschwerden nach Stürzen oder Brüchen, er misst Körpergröße und Gewicht und beurteilt die Muskelkraft und die Fähigkeit, das Gleichgewicht zu halten. Er prüft, ob die Wirbelsäule verformt ist und einzelne Wirbel bei Druck schmerzen. Die Knochendichte wird gemessen und Laborwerte bestimmt. Besteht der Verdacht auf Wirbelbrüche, wird die Wirbelsäule geröntgt.
Therapie einer Osteoporose
Viel Bewegung und knochengesunde Ernährung sind die Basis jeder Behandlung. Wer dreimal pro Woche walkt, wandert, Wassergymnastik, Krafttraining oder spezielle Osteoporosegymnastik macht, tut viel für die Knochen. Der Zug der Sehnen und der Druck der Muskeln animieren die Knochen, neues Gewebe aufzubauen. Bauch- und Rückenmuskeltraining stabilisiert das Skelett. Starke Muskeln verringern auch die Gefahr von Stürzen. Die Ernährung sollte kalziumreich sein, empfehlenswert sind also Milch, Nüsse, Brokkoli, Kiwis und kalziumreiches Mineralwasser. Vitamin D fördert die Aufnahme des Kalziums. Der Körper produziert ausreichend Vitamin D, wenn man regelmäßig bei Tageslicht an die frische Luft geht. In Absprache mit dem Arzt lassen sich Kalzium und Vitamin D auch in Medikamentenform einnehmen.
Zu den Medikamenten, die den Knochenabbau hemmen, zählen Bisphosphonate. Östrogene dagegen sind keine Option. Zwar verhindern sie, dass die Knochenmasse zu schnell abgebaut wird, sie können aber zu Magen- und Darmproblemen oder grippeähnlichen Beschwerden führen, einige erhöhen das Thromboserisiko.
Axiale Spondyloarthritis / Morbus Bechterew: Versteifte Wirbelgelenke
Bei einer axialen Spondyloarthritis entzünden sich die Wirbelgelenke, weil das Immunsystem eigene Körperzellen angreift. Mitunter sind auch Fersen, Sprunggelenke, Knie, Schulter, Schambein oder das Kiefergelenk entzündet. Die angegriffenen Gelenke versuchen, den Schaden an Knorpel und Knochen zu reparieren. Bindegewebszellen der Gelenkflächen und Bänder vermehren sich, sie verkalken und wandeln sich in neue Knochen um. Das Ergebnis: Zwischen den einzelnen Wirbeln bildet sich eine Knochenbrücke, die Bandscheibe verknöchert und das Gelenk versteift. Die Wirbelsäule wird Stück für Stück wie ein fester Bambusstab. Diesen Vorgang hat der russische Neurologe Wladimir Bechterew beschrieben. Morbus Bechterew nennt man die Krankheit, wenn auf dem Röntgenbild bereits Veränderungen der Wirbelgelenke zu erkennen sind. Der Fachbegriff für alle Stadien dieser chronisch-rheumatischen Krankheit ist axiale Spondyloarthritis. Männer erkranken doppelt so häufig wie Frauen.
Die Krankheit beginnt normalerweise zwischen dem 16. und dem 45. Lebensjahr. Die Ursache ist unklar. Sicher ist, dass die Empfänglichkeit für Morbus Bechterew vererbt wird. Bei 70 bis 90 Prozent der Erkrankten lässt sich der Erbfaktor HLA-B27 feststellen, während nur etwa acht Prozent der Bevölkerung HLA-B27-positiv sind.
Symptome einer axialen Spondyloarthritis
Tief sitzende Kreuzschmerzen, die länger als drei Monate auftreten. Typisch sind Gesäßschmerzen, abwechselnd in der rechten und linken Gesäßhälfte; sie strahlen oft in die Oberschenkel aus. Die Schmerzen bessern sich, sobald sich der Betroffene bewegt, und verschlimmern sich in Ruhestellung. Von anderen Rückenschmerzen unterscheiden sich die Symptome insbesondere dadurch, dass die Betroffenen nachts so von Schmerzen geplagt sind, dass sie häufig in der zweiten Nachthälfte aufwachen. Ein zweites typisches Symptom ist die Morgensteifigkeit: Morgens fühlt sich der Körper länger als 30 Minuten steif an und wird nur langsam beweglicher. Als weitere Symptome können Schwellungen in Hüft-, Knie- oder Fußgelenken oder auch Fersenschmerzen auftreten. Auch Schuppenflechte, eine chronische Darmentzündung oder eine Entzündung der Regenbogenhaut im Auge können Hinweise auf Morbus Bechterew sein.
Diagnose einer axialen Spondyloarthritis
Eine frühe Diagnose ist schwierig, da die Anfangssymptome anderen Rückenproblemen ähneln. Noch heute wird die axiale Spondyloarthritis oft erst nach Jahren erkannt. Das soll sich ändern. Im November hat die Deutsche Gesellschaft für Rheumatologie gemeinsam mit anderen Fachgesellschaften eine neue Leitlinie mit Empfehlungen für Ärzte herausgegeben. Nach dem Abfragen der Beschwerden wird der Arzt bei einer körperlichen Untersuchung prüfen, ob die Lendenwirbelsäule in alle Richtungen beweglich ist und der Brustkorb sich bei der Einatmung genug weiten kann. Dann wird er versuchen zu klären, ob eine Entzündung für die Bewegungseinschränkungen verantwortlich ist. Ein Hinweis kann sein, dass der Übergang zwischen Wirbelsäule und Becken schmerzt, sobald der Arzt Druck ausübt. Ferner wird er nach Schwellungen oder weiteren entzündlichen Krankheiten fragen.
Bei Verdacht können Blutuntersuchungen Hinweise auf Entzündungen geben und HLA-B27 nachweisen. Am besten lassen sich Entzündungen an Knochen und Weichteilen mit einer Magnetresonanztomografie erkennen. Veränderungen an den Knochen kann man schon auf einem Röntgenbild erkennen. Ist auf dem Bild eine aktive Entzündung der Wirbelsäulengelenke zu erkennen oder sind gar Knochenveränderungen sichtbar und gibt es zwei weitere Zeichen für Spondyloarthritis, dann liegt in 80 Prozent der Fälle eine Erkrankung vor.
Therapie einer axialen Spondyloarthritis
Ziel der Therapie ist es, die Schmerzen zu lindern und die Beweglichkeit zu erhalten. Wird die Krankheit früh erkannt, gilt es, zu verhindern oder zumindest zu verzögern, dass sich Knochenbrücken bilden. Entzündungshemmende Schmerzmittel bekämpfen die Gelenkentzündungen und die Schmerzen. Spezielle Bewegungsprogramme, Walken oder Wassergymnastik sollten regelmäßig gemacht werden. Empfehlenswert sind auch Entspannungstechniken wie autogenes Training, Yoga, Tai-Chi und Qigong. Selbsthilfegruppen helfen, die Krankheit besser zu bewältigen.
Weiterlesen auf oekotest.de: